Подошвенная мышца
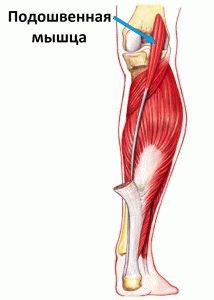
Стопа представляет собой одну из важных частей тела, которая выполняет ряд функций, позволяющих человеку перемещаться – идти или бежать. В ней сосредоточено большое количество костей, сухожилий, связок и мышц, объединенных мягкими тканями. Наиболее чувствительной к различного рода заболеваниям стопы считается подошвенная мышца, поскольку на нее приходится основная нагрузка при перемещении человека и, кроме того, непосредственно оказывает большое воздействие масса тела.
Содержание
Анатомическое строение
Группы мышц объединяют короткие мышцы стопы и длинные мышцы голени. Их классифицируют на тыльные и подошвенные. К первым относят короткий разгибатель пальцев. Подошвенные образуют три группы:
- Медиальные. Отводящая мышца большого пальца, короткий сгибатель большого пальца стопы, приводящая большой палец мышца стопы. Медиальные мышцы укрепляют свод стопы с медиальной стороны.
- Латеральные. К ним относится отводящая мизинец мышца, короткий сгибатель мизинца стопы. Латеральные мышцы выполняют функцию укрепления латерального свода.
- Средние. К ним относится короткий сгибатель пальцев, квадратная подошвенная мышца, червеобразные мышцы, глубокие подошвенные межкостные мышцы. Средние мышцы отвечают за скрепление свода стопы продольно и прямо, помогают сгибать, разгибать и разводить пальцы.
Воспалительные процессы, внешние травмы, переломы костей, разрывы связок и сухожилий приводят к нарушению двигательной функции голеностопа и болевым ощущениям в процессе ходьбы.
Тендинит нижних конечностей
Заболевание, вызванное выраженным и прогрессирующим воспалительным процессом в сухожилиях стопы с вовлечением подошвенных мышц и задней большеберцовой мышцы голени, называют тендинит. Болезнь сопровождается сильными болевыми ощущениями при активных движениях – бег, прыжки, поднимание тяжелых предметов. Тендинит стопы возникает в результате причин:
- Тендинит вызывают травмы, повышенные нагрузки на нижние конечности.
- Дегенеративно-дисторофические повреждения хрящевой ткани.
- Плоскостопие, развивающееся продолжительное время.
- Образование минеральных солей в результате микротравм сухожилий.
- Ревматизм, заболевания суставов ног, включая голени.
- Профессиональная деятельность с активной физической нагрузкой.
Тендинит стопы проявляет выраженные или незаметные симптомы. Основные признаки болезни – покраснение кожных покровов в воспаленном месте подошвы, болевые ощущения при нагрузках на стопу, боль в нижней части голени при пальпации подошвенных мышц, отечность мягких тканей и голени, При игнорировании своевременного лечения тендинит стопы становится хроническим заболеванием и перерастает в тендиноз. Лечение болезни тендинит:
- Бинтование, накладывание бандажных повязок и полный покой поврежденным подошвенным мышцам.
- Прием антибактериальных медицинских препаратов при выявлении инфекционного характера заболевания.
- Прероральный, инъекционный или наружный прием медицинских препаратов противовоспалительного действия.
- Физиотерапия, массажные процедуры, не слишком интенсивная и щадящая лечебная гимнастика.
- Хирургическое вмешательство, целью которого является иссечение апоневрозов и пораженных от тендинита тканей.
Как правило, оперативное вмешательство – это крайняя мера, к которой прибегают при значительных трудностях с ходьбой, интенсивных и продолжительных болевых ощущениях в голени, невозможности остановить воспалительный процесс консервативным путем.
Тендинит нужно лечить, когда возникли первые признаки болезни, восстановление после операции отнимет полгода. Тендинит стопы часто возникает при ношении «неправильной обуви» – неудобной, на высоком каблуке, сковывающей сгибание за счет подошвенных мышц пальцев нижних конечностей и голеностопа. Чтобы не возник тендинит, в качестве профилактики следует правильно и ответственно выбирать варианты обуви.
Подошвенная кератодермия
Ладонно-подошвенная кератодермия – собирательный медицинский термин, включает большую группу заболеваний, сильно отличающихся по морфологическим признакам. Кератодермия может являться самостоятельной болезнью или быть частью сопутствующих заболеваний. Синдром кератодермии принято классифицировать на следующие виды:
- Диффузная кератодермия Тоста-Унны. Диффузный ладонно-подошвенный кератоз передается по наследству, характеризуется поражением подошв (и/или ладоней). Признаки – частые трещины, застойная эритрема (инфекция кожного покрова).
- Кератодермия Вернера. Признаки заболевания – возникает на первых неделях жизни человека, проявляется утолщением ногтевых пластин и непроизвольным отслаиванием ороговевших тканей.
- Мутилирующая кератодермия. Для этой формы заболевания характерны следующие признаки – сотовидный кератоз подошвенной поверхности. Очаги поражения имеют звездчатые очертания.
- Кератодермия острова Меледа. Характеризуется выраженным кератозом подошв и ладоней воспалительного характера. Поражение подошвенной части может выходить на тыльную поверхность стопы.
- Синдром Олмстеда. Сложное заболевание, которое сочетает признаки кератодермии с ониходистрофией. Синдром подошвенной болезни сочетается с болезнью языка.
- Ограниченная папулезная кератодермия. Основные признаки – небольшие размеры очаговых кератозов. Поверхность подошвы покрыта отдельными круглыми очаговыми ороговениями.
- Ограниченный точечный кератоз подошв (ладоней). В базальном и шиповатом слое эпителия образуются гипертрофированные внутриядерные точечные нарушения, напоминающие множественные небольшие кератические папулы. Сочетается с заболеваниями внутренних органов.
При генетической предрасположенности у пациента может развиться синдром тирозинемии второго типа (сочетается с дистрофией роговицы глаза и умственной отсталостью), кератодермия с перекрученными волосами (при дефиците цистеина), точечный пробковый гиперкератоз, синдром Папийона-Лефевра, кератодермия с просвечивающими папулами, нимулярная кератодермия.
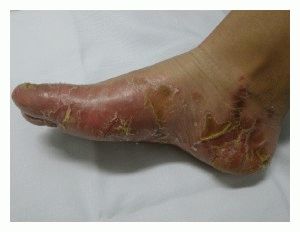
Примечательно, что вся обширная группа дерматитов (локализация – подошвенная поверхность стопы, реже – части голени) возникает при рождении или в детском возрасте в результате наследственных аутосомно-доминантных или аутосомно-рецессивных связей. Основные признаки – дерматоз стопы выделяет лиловый, желтоватый, коричневый цвет пораженного участка кожи, роговые наслоения, изменения ногтевых пластин, мозолевидные очаги, розовые узелковые образования.
Лечение кератодермии зависит от степени тяжести кожного дерматита. В первую очередь требуется тщательное обследование пораженной кожи стопы и выявление сопутствующих заболеваний, поскольку в большинстве случаев кератодермия – это синдром, вызванный болезнью внутренних органов, раком пищевода, заболеваниями зубов, ротовой полости, органов зрения. Лечение должно базироваться на первоначальной терапии болезни, которая стала причиной кератоза. Непосредственно на кожный дерматоз стопы воздействуют способами:
- Обязательное употребление витаминов группы Е и А, насыщение тканей витаминами группы В и С.
- Наружное лечение заключается в использовании мазей с винилином, мочевиной, молочной или салициловой кислотой, горячих ванн.
- Использование наружных кератоликов. К ним относят мази с содержанием ланолина или йодида калия, диахильную мазь.
- Физиотерапевтические процедуры. Используют фонофорез с применением токоферола, криотерапию (лечение холодом), продолжительную лазеротерапию.
В зависимости от клинической картины подошвенного дерматита специалист назначает оптимальное лечение, сочетающее непосредственное медикаментозное воздействие на пораженные части стопы и комплексную терапию при наличии провоцирующих дерматоз заболеваний.
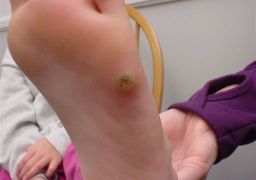
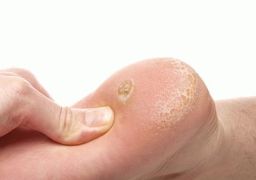
Папиллома стопы
Доброкачественное новообразование (папиллома) может локализоваться в любой части тела человека, даже на слизистых оболочках. В целом папиллома безболезненная, относится к косметическим дефектам. При локализации в некоторой части стопы, папиллома вызывает дискомфорт и неудобство при ходьбе. Чтобы наросты не лишили пациента работоспособности, лечение нужно проводить при первых симптомах болезни. Поскольку папиллома – это вирусное новообразование, то для эффективного удаления наростов необходимо устранить возбудитель (источник) заболевания. Основные характеристики вирусных бородавок:
- Папиллома может передаваться от больного человека к здоровому.
- Локализуется в любой части стопы, могут образовываться бляшки.
- Возникают болезненные ощущения при ношении привычной обуви.
- Склонность к воспалению, что причиняют сильные неудобства.
- При длительном нахождении в обуви, папиллома может увеличиваться.
- Лечение в некоторых случаях предполагает хирургическое вмешательство.
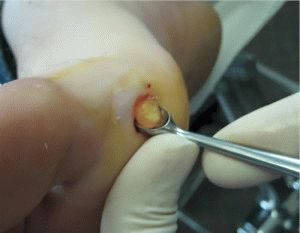
Папиллома, местом локализации которой становится подошвенная поверхность части стопы, значительно затрудняет перемещение больного человека, что в конечном итоге, при отсутствии должного лечения, может привести к потере нормальной работоспособности. Исключительно медикаментозно, путем применения наружных препаратов, вылечить вирусную подошвенную папиллому невозможно. Применяют комплексное лечение папиллом:
- Криодеструкция. На подошвенную бородавку (ВПЧ – вирус папилломы человека) воздействуют жидким азотом низкой температуры. Лечение наиболее эффективно при непродолжительном существовании бородавки в некоторой части стопы.
- Лазерная коагуляция. Используют воздействие инфракрасным светом различной длины в пораженные части стопы, применяя углекислотный, эрбиевый или импульсный лазер. Эффективность процедур составляет от семидесяти до девяноста пяти процентов.
- Электрокоагуляция. Воздействие высокочастотным током на папиллому приводит к гибели вируса, отнимает минимум времени. После проведения сеанса в пораженной подошвенной части образуется плотное утолщение, которое самостоятельно отслаивается.
- Радиоволновая хирургия. Радиоволны высокой частоты действуют на подошвенную папиллому, в результате чего происходит испарение пораженных клеток под влиянием высоких температур. При этом здоровые ткани и части эпителия не затрагиваются.
- Хирургическое вмешательство. Лечение состоит в иссечении пораженной подошвенной части стопы и удалении папилломы даже самого большого размера.
Дополнительно применяют медикаментозное лечение такими препаратами, как оксолиновая и салициловая мази, Виферон и Риодоксол. Одновременно употребляют витамины, способствующие скорейшей регенерации клеток. В качестве профилактической меры следует исключить ношение тесной или неудобной обуви, не посещать общественные бани и сауны, тщательно следить за выполнением гигиены кожи стопы и голени.
Неврит нижних конечностей
Заболевание воспалительного характера, которое поражает малоберцовый и большеберцовый нервы ног, называется неврит. Он отличается выраженными болезненными ощущениями в бедрах и тазовой области, но начало болезнь берет именно в стопе. До определенного момента неврит прогрессирует без видимых симптомов, и его выявляют при наличии следующих характерных признаков:
- Боль в стопе и голени.
- Покраснение кожи.
- Неправильное подошвенное сгибание.
- Потеря чувствительности.
- Атрофированная подошвенная мышца.
- Сложности при ходьбе.
- Отсутствие ахиллова рефлекса.
Неврит большеберцового и малоберцового нерва признан опасной патологией, снижает качество жизни больного и приводит к параличу нижних конечностей. Невропатия свойственна людям, перенесшим травмы нервов голени и стопы, при растяжении связок, авитаминозе, гепатите, флебите, деформациях, ношении неподходящей обуви и воспалении нервных столбов. В результате нарушений ходьбы подошвенная дуга деформируется и приобретает неправильную форму, поэтому требуется своевременное лечение. Неврит удается вылечить путем консервативной комплексной терапии:
- Вирусный неврит лечат гамма-глобулином, интерфероном и прочими антивирусными препаратами.
- Бактериальный неврит поддается лечению сульфаниламидами и антибиотиками.
- Неврит, вызванный сосудистыми заболеваниями, лечат при помощи сосудорасширяющих средств.
- Отечный неврит можно лечить с использованием мочегонных лекарственных средств.
- В обязательном порядке купируют болевые ощущения анальгетиками и вводят кортикостероиды.
- После удаления болезненных симптомов (краснота, боль, отечность) назначают биостимуляторы и иммуностимуляторы.
- Дополнительно рекомендуется витаминотерапия, массаж, лечебная физкультура, грязевые ванны, мануальная терапия.
Неврит в запущенной форме поддается лечению только хирургическим путем – наложение шва, пластика, невролиз или декомпрессия. Невропатия требует длительного лечения и продолжительного периода восстановления.
Альтернативная реабилитация
В результате перенесенных сердечно-сосудистых заболеваний, черепно-мозговых травм, серьезных нарушений опорно-двигательного аппарата и невралгических болезней, пациент может утратить способность нормально перемещаться. Для эффективной реабилитации используют аппарат Корвит, разработанный для скорейшего восстановления нормального ритма жизни.
Аппарат Корвит представляет собой имитатор опорной нагрузки, смоделированный по принципу пневматического давления на различные зоны стопы. Имитатор Корвит действует одновременно в нескольких направлениях: плюсневая и пяточная зона, создание опорной нагрузки через медиальный подошвенный нерв и латеральный подошвенный нерв путем передачи импульсов давления различной частоты. Имитатор Корвит выполняет важные восстановительные функции:
- Имитация оптимальной опорной нагрузки.
- Имитатор Корвит выполнен в форме обуви.
- Генерирует импульсы на стопы.
- Стимулирует безусловные рефлексы.
- Имитатор Корвит восстанавливает тонус мышц.
- Ускоряет восстановительные процессы.
Основные элементы Корвита – две пневматические камеры, выполненные в форме обуви, и генерирующий импульсы блок питания. Благодаря созданию оптимальной опорной нагрузки на зоны стопы имитатор Корвит через воздействие на нервные окончания способствует стимуляции зон головного мозга, ответственных за двигательную функцию пациента. Имитатор Корвит – высокочувствительный медицинский аппарат, в конструкцию которого входят простые, но эффективные элементы, прошедший клинические испытания и доказавший свою незаменимость при реабилитации пациентов, у которых возникли проблемы с ходьбой.
Нарушения рисунка стопы
Распространенная болезнь, связанная с неправильным формированием контура и следа стопы, – плоскостопие. В результате ношения неподходящей обуви, нарушения ритма ходьбы, малой физической активности, избыточного веса или частого поднятия тяжелого груза, возникает нарушение следа провисание свода стопы. Задатки плоскостопия намечаются в детском возрасте при неправильном выборе обуви для ребенка. Как распознать деформацию следа:
- Стопу смазывают жирным кремом для получения четкого следа на чистом листе бумаги. По внутреннему краю отпечатка (следа) должна быть выемка.
- На начальной стадии плоскостопия после физической нагрузки ощущается болезненность нижних конечностей в голени и стопе.
- Вторая стадия характеризуется быстрой утомляемостью мышц, неправильным формированием следа и отечностью мягких тканей.
- Несоответствие привычной обуви форме и контуру стопы. Создается ощущение, словно нога стала на размер больше.
- Увеличение ширины следа, сложности с выбором обуви, болезненные ощущения.
- Стоптанность каблуков на обуви во внутреннюю сторону также свидетельствует о деформации следа и развитии плоскостопия.
В качестве лечения следует использовать коррекцию следа, а полностью излечить плоскостопие возможно только в детском возрасте, когда длинная подошвенная связка еще не сформирована окончательно, а сухожилия и мышцы можно привести в тонус. Нарушение следа приводит к сложностям с ходьбой, неравномерному ритму и длине шагов, проблемам при выборе обуви. Основные способы коррекции следа стопы – массажные процедуру, тонизирующая гимнастика нижних конечностей, использование лечебных ванн, ходьба босиком по траве.
Возможные заболевания стоп
Помимо распространенных болезней нижних конечностей, на нормальное функционирование голеностопа могут оказывать негативное воздействия заболевания, которые встречаются несколько реже. Сюда относится подошвенная фиброма. Представляет доброкачественный нарост неизученной этиологии, но если он расположен на подошве, затрудняет ходьбу и причиняет боль, может увеличиваться в размерах. Для лечения болезни, чтобы не допустить трансформации фибромы в злокачественную опухоль, рекомендуется пройти курс криодеструкции или удалить опухоль хирургическим путем.
Другое заболевание – ладонно-подошвенный пустулез. Характеризуется гнойничковыми образованиями на коже и часто возникает в результате очагово-инфекционных сопутствующих болезней, например, кариеса зубов. На коже образуются пузырьки – пустулы, постепенно заполняющиеся гноем. Чтобы вылечить ладонно-подошвенный пустулез, необходимо устранить причину инфекции. Основные препараты – антибиотики и кортикостероиды. Гнойный ладонно-подошвенный пустулез на стопе характеризуется болезненными ощущениями, поэтому при первых признаках болезни следует обратиться к дерматологу.
Синдром тарзального канала (СТК) относится к невралгическим болезням, поражает задний большеберцовый нерв. СТК проявляется выраженной жжением, внезапным онемением и резкими болевыми ощущениями. Синдром тарзального канала возникает при сдавливании или защемлении нерва, вызывает судороги или спазмы. Синдром тарзального канала можно вылечить при помощи инъекций стероидов в область канала для снятия отечности тканей.
Одновременно назначают противовоспалительные медикаменты и ношение ортопедических приспособлений (фигурные скобки, войлок подошвенный для домашней обуви, специальные прогулочные ботинкт). Синдром тарзального канала в слишком запущенной форме можно вылечить только путем хирургического освобождения защемленного большеберцового нерва.
Шпора в области пятки – костный нарост, возникает в результате сильного воспаления и деформации костной ткани. Пяточная шпора, фотоснимки которой выглядят вполне безобидно, опасна настолько, что в случае несвоевременного лечения у диабетиков может привести к гангрене и ампутации конечности. Шпора поддается медикаментозному лечению препаратами: Индометацин, Диклофенак, Пироксикам, Вольтарен, Дипроспан, Гидрокортизон, Кеналог, Димексид. Действие лекарств направлено на снятие боли и воспаления. Если шпора причиняет нестерпимые и мучительные боли и мешает ходьбе, требуется рассечение тканей и хирургическое удаление нароста.
Ювенильный артрит стопы – детское заболевание, может стать причиной инвалидности. Возникает как следствие травм, переохлаждений, инфекций и генной предрасположенности ребенка. Ювенильный артрит проявляется хромотой, нежеланием ребенка ходить, воспалением суставов. Схема лечения включает инъекции кортикостероидов, НПВС, антиревматических препаратов, иммунодепрессантов, занятия лечебной гимнастикой.
Заболевания стоп чаще всего возникают при невнимательном отношении к собственному здоровью. Ношение тесной обуви, избыточный вес, изнурительные занятия спортом или, напротив, низкая активность, приводят к серьезным последствиям. Чтобы не допустить хирургического вмешательства, при первых признаках болезни, нужно обратиться к врачу.